小児循環器内科外来
こどもの心臓病は胎児期の心臓の発生過程の異常に由来する先天性心疾患(生まれつきの心臓病で、新生児100人に1人の割合ですのでそれほど稀ではありません)、心筋炎などの後天性心疾患、その他川崎病や不整脈などがあります。このページでは代表的なこどもの心臓病について説明しています。最近は複雑な先天性心疾患が超音波検査で胎児期に診断されることも多くなっています。複雑な先天性心疾患をもつお子さんは小児循環器の専門医がいる大きな病院で診断や治療を受ける必要がありますが、当院では小児循環器専門医が心雑音の精密検査や川崎病のフォローから複雑な先天性心疾患の経過観察や術後のフォローまで連携機関と協力しながら実施しています。完全予約制ですので、まずはお気軽にご相談ください。
心室中隔欠損症
1.心室中隔欠損症ってなに?:
左右の心室を隔てる壁(心室中隔)の一部に穴(欠損孔)があるもので、穴の場所や大きさによって症状や治療方法が異なります。場所にもよりますが、穴が小さければ自然閉鎖することもあります。穴が大きい場合は穴を経由して抵抗の低い(軟らかい)肺血管に過剰な血流や圧力の負荷がかかるため、一般的には穴をふさぐ手術(心内修復術)が必要になります。
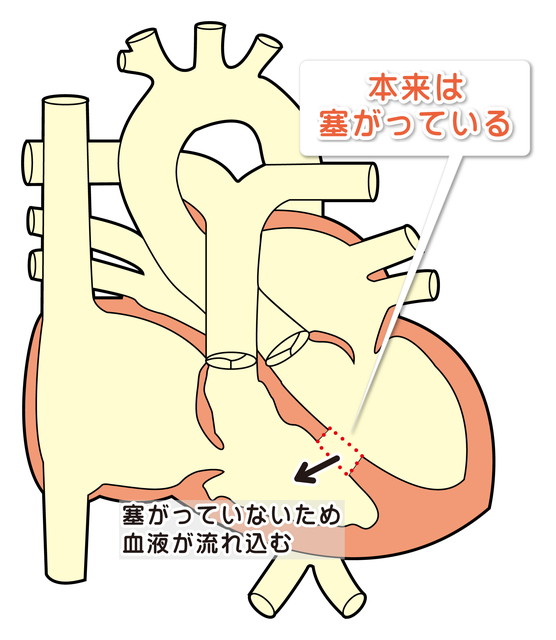
・心室中隔に欠損孔があり、左心室から右心室を経由して肺に余分な血液が流れます。
・欠損孔が大きい場合は、増加した肺血流は左心房、左心室に還ってきて、過剰な容量の負荷によって左心房、左心室は拡大します。また、肺の血管に過剰な圧力がかかり、肺高血圧が生じます。
2.めずらしい病気なの?:
1,000出生あたりおよそ3-4人の頻度と言われています。先天性心疾患の中で最も高頻度で20-30%以上を占めます。やや女の子に多いと言われています。
3.何が原因なの?:
心室中隔の発生過程の異常ですが、原因は様々(多因子)です。
4.どんな症状?:
穴が小さい場合は、ほぼ無症状で哺乳や体重増加も正常の経過をたどります。穴が大きい場合には乳児期の早い段階で心不全症状(手足が冷たい、呼吸が早い、哺乳不良、体重が増えない)が見られます。
5.どうやって診断するの?:
多くは新生児期や乳児期に心雑音をきっかけに診断されます。穴が大きい場合は心雑音がはっきりせずに呼吸障害や体重増加不良で気づかれることもあります。穴の場所や大きさなど心臓超音波検査(心エコー検査)で詳しく評価します。
6.どうやって治療するの?:
穴のサイズが中等度以上の場合、心臓や肺の負担を軽くするため利尿剤を用います。また、貧血は心不全の悪化要因となりうるため、貧血がある場合には鉄剤の補充も検討します。穴のサイズが大きい場合や、内科治療に抵抗性の心不全があり、体重が増えない場合、呼吸器感染症を繰り返す場合などは手術を考慮します。穴のサイズが小さい場合は特別な治療は不要で、外来通院で定期的に心エコー検査などを行います。
7.合併症はあるの?:
穴が大きい場合、肺血管への血流や圧力の負担が長期に及ぶと"肺高血圧"という肺血管の高血圧を引き起こします。この状態で数年間放置すると、肺血管は元の軟らかい状態に戻りにくい(不可逆的な)状態になり、肺の機能が低下してしまいます。
8.治療経過や予後は?:
乳児期の早い段階での手術を含めて、手術成績は非常に良好です。通常は、ほかの子どもたちと同様の生活を送れます。術後の状態にもよりますが、1~2年ごとの外来通院で経過を見ていくことが一般的です。
心房中隔欠損症
1.心房中隔欠損症ってなに?:
左右の心房を隔てる壁(心房中隔)の一部に穴(欠損孔)があるもので、肺から左心房に戻ってきた血流の一部が右心房、右心室、肺へと流れるため、それぞれに負荷がかかることになります。
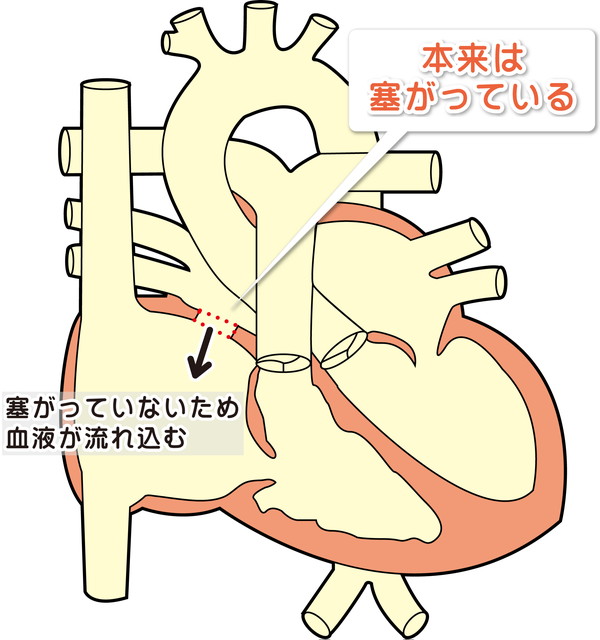
・心房中隔に欠損孔があり、肺から還ってきた血流の一部が右心房、右心室、肺へと余分に流れて容量の負荷が生じ、それぞれが拡大します。
・余分な血流が肺動脈に加速して流れるため、心雑音の原因になります(相対的肺動脈狭窄)。
2.めずらしい病気なの?:
先天性心疾患の約10%を占めます。男女比は約1:2で女性に多い疾患です。
3.何が原因なの?:
心房の発生過程の異常ですが、原因は様々(多因子)です。
4.どんな症状?:
多くの場合、ほとんど無症状のまま乳幼児期、学童期を過ごし思春期に達します。診断のきっかけの多くは乳幼児健診や学校心臓検診の際の心雑音(相対的肺動脈狭窄)や心電図異常です。まれに乳児期から肺高血圧(肺血管の高血圧)を認めることもあり、呼吸が苦しそう、飲みが悪いなどの症状がある場合には注意が必要です。
5.どうやって診断するの?:
診断の確定は心臓超音波検査(心エコー検査)を行って、穴の部位や大きさ、心臓への負荷の程度、肺高血圧の有無などを確認します。
6.どうやって治療するの?:
穴がそれほど大きくない場合は自然閉鎖、あるいは小さくなることもあります。そのため、無症状の場合は乳幼児期の間は経過観察することが一般的です。しばらく経過を見ても縮小傾向がなく、心エコー検査で心臓や肺への負荷が明らかな場合には治療適応とあります。以前は穴を閉鎖するには外科手術しかありませんでしたが、現在は穴の場所や体重といったいくつかの基準を満たす場合は閉鎖栓を用いたカテーテル治療も選択肢となります。内科治療としては心不全症状のある場合の利尿剤や、不整脈に対する薬物治療などが行われます。
7.合併症はあるの?:
本症の数%で、部分肺静脈還流異常を合併すると言われています。正常では左右上下の合計4本の肺静脈は左心房につながっていますが、このうち1~3本が左心房につながらず、上大静脈などの体静脈系につながります。診断を確定するにはCTやMRI検査が有用です。その他、約15-40%で僧帽弁膜症を合併することもあります。
8.治療経過や予後は?:
外科手術の成績は非常に良好です。カテーテル治療については低侵襲で、外科手術と同等の治療効果が得られ、長期的な成績も良いとされています。通常、肺高血圧の合併がなければ、ほかの子どもたちと同様の生活を送れます。術後の状態にもよりますが、1~2年ごとの外来通院で経過を見ていくことが一般的です。
動脈管開存症
1.動脈管開存症ってなに?:
動脈管は胎児期の心臓にとって肺動脈と大動脈を結ぶ必須の血管ですが、生後も閉鎖せず残っているものが動脈管開存症です。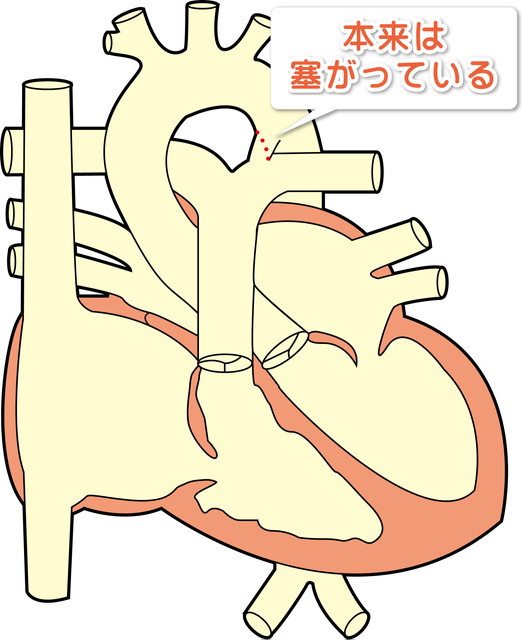
・肺動脈と大動脈を結ぶ動脈管が生後しばらくたっても閉鎖せず、大動脈から肺動脈に余分な血液が流れます。
・動脈管が太い場合は、増加した肺血流は左心房、左心室に還ってきて、過剰な容量の負荷によって左心房、左心室は拡大します。また、肺の血管に過剰な圧力がかかり、肺高血圧が生じます。
2.めずらしい病気なの?:
2,500~5,000出生に1人の割合と言われています。男女比は約1:2で女性に多いとされます。妊娠中の風疹ウィルス感染は高率に本症を生じると言われ、先天性風疹症候群※で見られる先天性心疾患の代表的なものです。
3.何が原因なの?:
通常、生後に肺呼吸が始まると動脈管は収縮し、半日程度で動脈管を通過する血流は消失します。その後2-3週間程度で線維化などが進行し完全に閉鎖します。これらの過程に障害が起きると発症すると考えられていますが、はっきりした原因は不明です。
4.どんな症状?:
動脈管の太さにもよりますが、通過する血流量が少ない場合には心雑音が唯一の所見となります。通過する血流量が多い乳児では呼吸が早い、飲めない、体重が増えないといった心不全徴候を認めます。未熟児動脈管開存症の場合、特殊な病態となります。
5.どうやって診断するの?:
心臓超音波検査(心エコー検査)で動脈管の太さや形態、心臓への負荷、肺高血圧の有無などを確認します。
6.どうやって治療するの?:
未熟児を除くと閉鎖法についてはカテーテル治療(プラチナ製コイルや閉鎖栓)と外科的閉鎖術(結紮やクリップ)があります。患者さんの年齢や体格、動脈管の太さや形態、合併症の有無、ご家族のご希望なども加味して選択します。雑音も聞こえないくらいの細い動脈管の場合、閉鎖治療が必要なのか、定まった結論は出ていません。
7.合併症はあるの?:
太い動脈管で未治療の場合は肺高血圧が年々進行していくことがあります。
8.治療経過や予後は?:
他の合併症や肺高血圧がない場合、カテーテル治療と外科的閉鎖術は、ともに術後成績は良好で、ほかの子どもたちと同様の生活を送れます。1~2年ごとの外来通院で経過を見ていくことが一般的です。
※先天性風疹症候群:風疹ウィルスに対する免疫が不十分な妊娠20週頃までの妊婦さんが風疹ウィルスに感染した場合に胎児にも胎盤経由で感染することで発症します。3大症状は先天性心疾患(動脈管開存症、肺動脈狭窄症など)、白内障、難聴で、その他の症状としては網膜症、小眼球症、肝脾腫、血小板減少、脳炎、精神発達遅滞、糖尿病など様々です。治療法は存在せず、予防することが非常に重要です。妊娠可能年齢の女性は2回の予防接種を受けておくことが重要です。
肺動脈弁狭窄症
1.肺動脈弁狭窄症ってなに?:
右心室の流出路(出口)にある肺動脈弁に狭窄がある病気です。乳児期に見つかる肺動脈弁狭窄単独のものや新生児期にチアノーゼなどで発症する重症肺動脈弁狭窄、そして他の疾患に併存しているものなどがありますが、ここでは乳児期の肺動脈弁狭窄単独のものについて記載します。
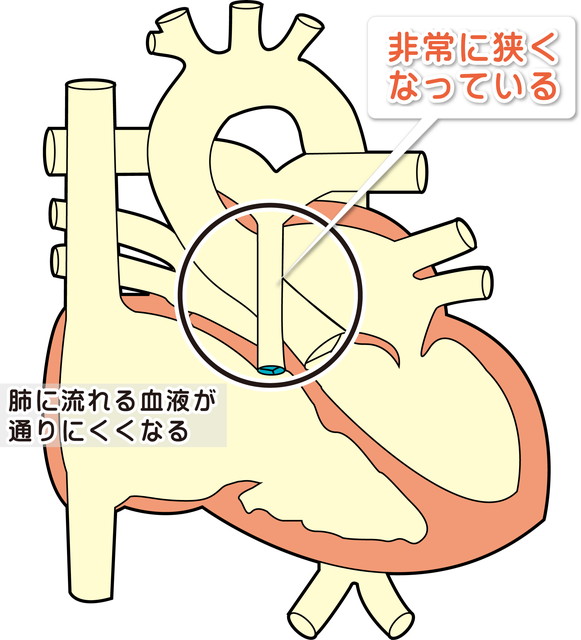
・右心室の出口(流出路)にある肺動脈弁が十分に開かないため、右心室が収縮したときに肺動脈弁を通過する血流が乱流(ジェット血流)になって心雑音の原因になります。ジェット血流の影響で肺動脈は拡張します。
・狭窄の程度に比例して右心室の圧力は上昇し、右心室は肥大します。
2.めずらしい病気なの?:
先天性心疾患の約10%を占めるもので比較的よくみる種類です。
3.何が原因なの?:
通常、肺動脈弁には3枚の弁葉がありますが、それぞれの弁葉の一部が癒合していたり、そもそも弁葉が2枚しかないために弁が十分に開かずにいたりして狭窄になります。
4.どんな症状?:
狭窄の程度が軽い場合は無症状です。中等度以上の場合、長い間放置すれば右心不全症状(浮腫み、腹水など)や不整脈が起こることがあります。
5.どうやって診断するの?:
心雑音やレントゲン異常、心電図異常などをきっかけに疑われますが、最終的には心臓超音波検査(心エコー検査)で狭窄部位の確認や狭窄部の血流速度を計測することで狭窄の重症度を評価します。もちろん、他に併存する心奇形がないかも確認します。
6.どうやって治療するの?:
中等症以上の場合にはカテーテル治療(弁の内側で治療用の風船を広げて狭窄部を広げる)や外科手術の適応になりますが、最近は治療の効果と侵襲性や安全性のバランスからカテーテル治療が第1選択となることが多いです。カテーテル治療は新生児期に発症するような重症肺動脈弁狭窄症を除き生後6か月以降に行います。
7.合併症はあるの?:
肺動脈弁狭窄症が、より複雑な先天性心疾患の一つの所見として見られることはよく経験されます。
8.治療経過や予後は?:
一般的にカテーテル治療は80%以上で有効とされています。また、適切なサイズの治療用の風船(バルーン)を使用すれば合併症を起こすことも少なく安全性は高いと言われています。軽症(治療で軽症化した場合も含めて)の場合は日常生活の制限は不要で、ほかのお子さんたちと同様の生活を送れます。
ファロー四徴症
1.ファロー四徴症ってなに?:
専門的な言葉にはなりますが、①心室中隔欠損、②右室流出路(肺動脈)狭窄、③右室肥大、④大動脈騎乗の4つの特徴を有する病気です。右室流出路(肺動脈)狭窄が強い場合は右心室に還ってきた静脈血が心室中隔欠損を通って左心室を経由して大動脈に流れることになるため、チアノーゼが生じます。
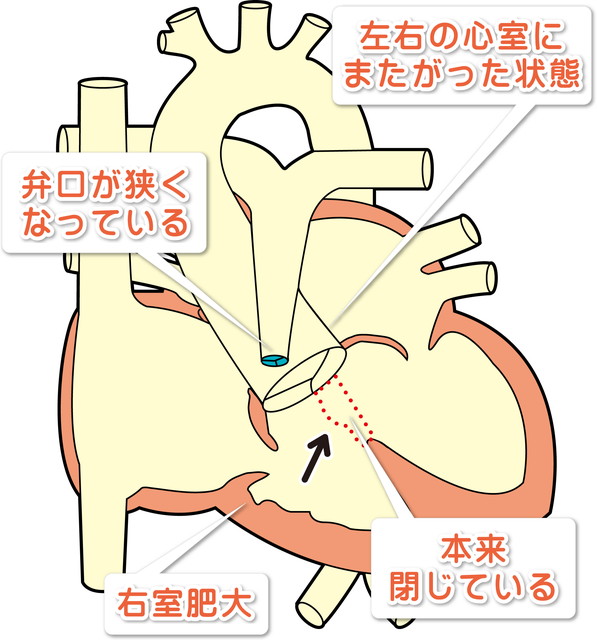
・①心室中隔欠損、②右室流出路狭窄、③右室肥大、④大動脈騎乗の4つの特徴があります。
・右室流出路狭窄の程度が強くなればなるほど、多くの静脈血が心室中隔欠損を経て肺から還ってきた動脈血と混じり合って大動脈(全身)に駆出されるため、チアノーゼの程度も強くなります。逆に右室流出路狭窄が軽度の場合には静脈血が大動脈(全身)流れ込むことが無い(あるいは少ない)ため、チアノーゼは生じません。
2.めずらしい病気なの?:
先天性心疾患の5-10%を占め、チアノーゼが出うる先天性心疾患の中では最も多いとされています。
3.何が原因なの?:
右心室の流出路(出口)部分の心室中隔の形成過程で生じた問題が、ファロー四徴症の4つの徴候につながると考えられています。これには複数の遺伝子が関与していると考えられています。
4.どんな症状?:
右室流出路(肺動脈)狭窄の程度によって症状は大きく異なります。狭窄が軽い場合はチアノーゼを認めず、当初は心室中隔欠損症と同じような心不全症状が出ることがあります。逆に、狭窄が強い場合は生後から強いチアノーゼを認めます。激しく泣いたり、息んだりすることでチアノーゼが急激に悪化することがあり、無酸素発作と呼ばれます。一方で、適度な狭窄の場合は心雑音を認める以外、ほぼ無症状で乳児期を過ごすこともあります。
5.どうやって診断するの?:
最近は胎児診断技術の発達により、胎児診断されるケースも増えています。それ以外の場合は生後の心雑音やチアノーゼがきっかけになり、心臓超音波検査(心エコー検査)で診断されます。
6.どうやって治療するの?:
ファロー四徴症では基本的に外科手術が必須です。体重がある程度増えるまでの間は内科治療を行います。具体的には右室流出路(肺動脈)狭窄が軽く、心室中隔欠損症と同じような心不全症状がある場合には利尿剤を内服する場合があります。また、無酸素発作に関しては予防が重要で、定期的に外来受診し、経皮的酸素飽和度(SpO2)を測定したり、心臓超音波検査(心エコー検査)を行ったりして必要であれば交感神経の過緊張による右室流出路狭窄を予防するためβ遮断薬という飲み薬を投与します。便秘や貧血も発作の誘因となるため、それぞれに対処します。外科手術の時期は患者さんの状態や施設の方針にもよりますが、現在では乳児期から修復術が行われるようになっています。まず、心臓カテーテル検査で手術の適応を判断した後、心室中隔欠損のパッチ閉鎖と右室流出路形成を行います。生後から強いチアノーゼが出ている場合は肺血流を増やすために体肺動脈短絡術(BTシャント術)を検討します。乳児期以降、無酸素発作を反復する場合にも体肺短絡術あるいは修復術を検討することになります
7.合併症はあるの?:
チアノーゼが長期に続くとこれを代償するように多血症になります。さらに何らかの理由で手術時期が遅くなり、血栓が出来やすい状態にまで進行すると、静脈系にできた血栓が心室中隔欠損を通って左心室を経由して大動脈に流れると脳梗塞を含む臓器梗塞を起こす可能性があります。また、血栓ではなく細菌が血液に入り込んでしまうとこれも脳膿瘍を含む臓器の感染症を引き起こす可能性があります。
8.治療経過や予後は?:
現在は、多くの場合で日常生活に制限なく過ごせます。手術方法にもよりますが、肺動脈狭窄あるいは肺動脈逆流が強く残っている場合は、長期的に見て右心不全や不整脈の可能性があるため、外来での定期的な観察が必須です。
大動脈縮窄症
1.大動脈縮窄症ってなに?:
大動脈は左心室から起始し、腕や首に向かって分岐する血管が出た後にUターンして下半身に向かいます。Uターンの最後の部分(大動脈峡部)に狭窄病変があるものを大動脈縮窄症と呼び、心室中隔欠損症などの心臓の中の病変がある複合型と、ない単独型があります。

・大動脈弓の遠位部に狭窄(イラストの※)があります。心内の病変の有無によって単純型(イラストの左)と複合型(イラストの右)に区別されます。
・狭窄の程度が軽い場合には心雑音や軽い高血圧症を示すのみですが、狭窄の程度が強い場合には下半身の血流が減少し、ショックや腎不全に発展します。複合型で大きな心室中隔欠損を合併する場合には呼吸障害などの心不全症状を示します。
2.めずらしい病気なの?:
先天性心疾患の中で約5~7%を占めるとされています。
3.何が原因なの?:
大動脈峡部に動脈管※組織が迷入しており、生後に動脈管組織の収縮によりその部分が引きつれたような形になり限局的な狭窄を生じると考えられています。
4.どんな症状?:
新生児期早期で高度の狭窄があると下半身血流が途絶し腎不全やショック状態になることもあります。単純型の場合は乳幼児期以降に心雑音や高血圧(ごくまれに高血圧による脳出血)で発見されることもあります。複合型で、心室中隔欠損を伴っている場合は呼吸障害などの心不全症状が出ます。
5.どうやって診断するの?:
現在、先天性心疾患の出生後スクリーニングとしてパルスオキシメトリー(皮膚を通じて動脈血中の酸素飽和度を計測します)が有用であることが報告されています。その際に足の血流減少や酸素飽和度の低下が診断のきっかけになることがあります。また、新生児期早期には尿が突然減ったり、ショック症状を呈する場合にはこの病気も疑います。複合型で大きな心室中隔欠損がある場合には呼吸障害などの心不全症状がでます。単純型で乳幼児期まで無症状の場合には心雑音がきっかけになることもあります。最終的には心臓超音波検査(心エコー検査)で狭窄の程度や他に併存する心奇形がないかも確認します
6.どうやって治療するの?:
新生児期早期でショック状態の場合には早急に動脈管を再開通させる薬剤(プロスタグランジン製剤)を試みます。単純型の場合には外科手術(大動脈弓形成術)が一般的ですが、カテーテル治療(風船で狭窄部を拡げる)が行われることもあります。複合型の場合、合併している心内の病変が心室中隔欠損の場合は大動脈弓形成と心室中隔欠損パッチ閉鎖を一度に行ったり、二段階に分けて修復手術を行うこともあります。
7.治療経過や予後は?:
複雑な心内の病変がない大動脈縮窄の術後成績は良好ですが、手術後しばらくして、大動脈弓を形成した場所が再び狭くなることがあります。その場合、治療の第一選択はカテーテル治療(風船で狭窄部を拡げる)です。
※胎児の肺動脈と大動脈の間を連絡する胎児期には必須の血管で、生後肺呼吸が始まると自然に収縮してしばらくして完全に閉じます。
完全大血管転位症
1.完全大血管転位症ってなに?:
左右の心房と心室の関係(つながり)は正常ですが、心室と大血管(大動脈と肺動脈)関係が逆転し右心室から大動脈、左心室から肺動脈が出ている病気です。心室中隔欠損を伴わないものはⅠ型、心室中隔欠損を伴うものはⅡ型、心室中隔欠損と肺動脈狭窄を伴うものはⅢ型と呼びます。
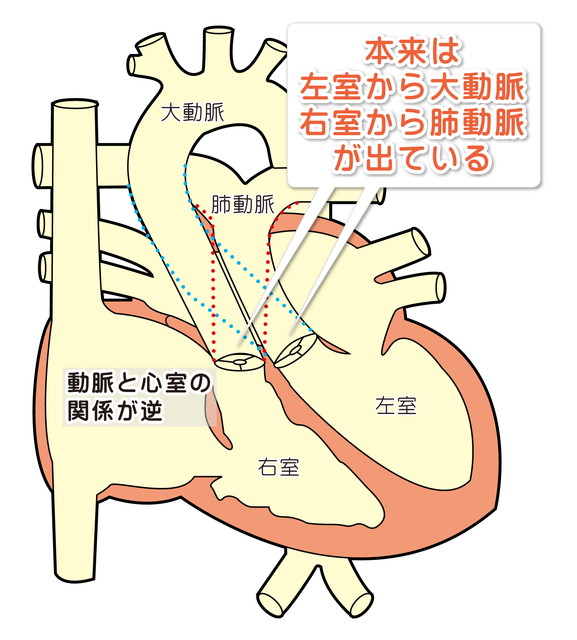
・イラストはⅠ型で完全大血管転位症の約50%を占めます。右心室から大動脈、左心室から肺動脈が出ていて、静脈血が肺を経由せずに全身に駆出されるため、チアノーゼが出現します。
・肺から還ってきた酸素を多く含む動脈血が全身に送られるためには、①左心房と右心房の間(卵円孔)や、②大動脈と肺動脈の間(動脈管)で交通が必要です。
2.めずらしい病気なの?:
2,000出生におよそ1人の割合で、先天性心疾患の4-8%を占めます。男女比は2-3:1で男児が多いとされています。
3.何が原因なの?:
心臓の発生過程において心臓の流出路(出口)は、初期には円錐動脈幹という組織で構成され、後に大動脈と肺動脈に分割されますが、この過程に問題が生じることで発生すると考えられています。
4.どんな症状?:
右心房-右心室に還ってきた酸素の少ない静脈血が肺を経由せずに全身に送られるため、低酸素症やチアノーゼを生じます。
5.どうやって診断するの?:
病型や手術の際に問題となる冠動脈(心臓の筋肉に栄養や酸素を供給するための血管)の走行パターンも含め、確定診断は心臓超音波検査(心エコー検査)で行います。胎児心エコー検査で診断されるケースも増えています。
6.どうやって治療するの?:
どの型も最終的には外科手術が必須ですが、まずはチアノーゼを軽くする必要があります。肺から還ってきた酸素を多く含む動脈血が全身に送られるためには、①左心房と右心房の間(生後すぐの時期は卵円孔という小さな穴がもともと開いています)、②左心室と右心室の間、③大動脈と肺動脈の間(生後すぐの時期は動脈管という血管が開いています)、で交通(血液の往来)が必要です。Ⅱ型は②(心室中隔欠損)があるので比較的チアノーゼは軽いことが多いのですが、Ⅰ型で①(卵円孔)が小さい場合には強いチアノーゼを生じるため、③(動脈管)を開く薬剤(プロスタグランジン製剤)を使用したり、①(卵円孔)を拡げるためにカテーテル治療(専用の風船を用いたバルーン心房中隔裂開術)を行ったりしてまずはチアノーゼをある程度改善させます。その後、Ⅰ型では生後2-4週くらいに大動脈と肺動脈を入れ替える(大血管スイッチ)手術を行い、その際に冠動脈も移し替えます。Ⅱ型は大血管スイッチ手術と心室中隔欠損パッチ閉鎖を生後1~3か月くらいに行います。Ⅲ型は肺動脈狭窄がある分、より複雑な対処が必要で、最終手術は体重増加を待って4歳以上で行われることが多いです。
7.合併症はあるの?:
大血管スイッチ術を行う場合には冠動脈の移し替えも必要になるため、冠動脈の走行パターンの評価が非常に重要で手術方法に大きく影響しますが、内容が複雑なためここでは割愛します。
8.治療経過や予後は?:
大血管スイッチ術後の予後は手術技術の向上により良好となっています。長期的な問題は①移し替えた冠動脈の狭窄(術後半年~1年は血液をサラサラにするためアスピリンを内服します)や②新しい肺動脈の狭窄(カテーテル治療の対象になる場合があります)などがあり、生涯にわたって定期検診が必要です。
川崎病
1.川崎病ってなに?:
1967年に日本赤十字社中央病院(現・日本赤十字社医療センター)小児科の川崎富作博士が当初"急性熱性皮膚粘膜リンパ腺症候群"と報告した全身の中小の血管に炎症を起こす症候群です。その中でも心臓に酸素や栄養を供給する冠動脈に強い炎症を生じるのが特徴です。現在は世界共通で川崎病(Kawasaki disease)と呼ばれています。
2.めずらしい病気なの?:
日本では1970年から川崎病全国調査が行われていますが、患者数/罹患率は年々増加しており、近年では年間1万5千人以上が新規に診断されています。4歳以下の乳幼児が80%を占めます。日本、韓国など東アジア地域において頻度が高く、欧米諸国と比較し10倍以上です。兄弟例、親子例の報告も多くされています。
3.なにが原因なの?:
未だ特定されておらず、不明な点が多い病気です。東アジア地域に多いこと、また親子例や兄弟例も多いことから、川崎病になりやすい遺伝要因を持っている人に何らかの引き金(ウィルス感染?細菌感染?)が引かれるとこの病気を発症するのではないかと考えられています。
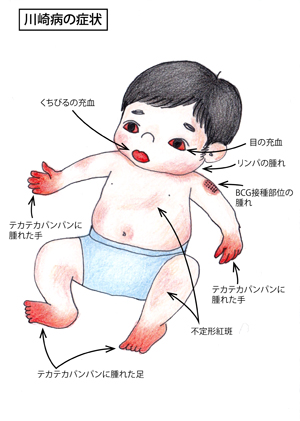
4.どんな症状?:
主要症状は6つあり、①5日間以上続く発熱、②初期には手足が赤くなったり、腫れ(むくみ)が出て、回復期には指先から皮膚がむける(膜様落屑)、③色々な形の発疹がでる、④眼が充血する、⑤唇や喉が赤く腫れたり、いちご舌がみられる、⑥首のリンパ節が腫れる、といったものです。1歳前後の乳児ではBCG接種部位が赤く腫れあがることも多く、川崎病に比較的特徴的な症状で診断の参考になります。実際の症例写真については日本川崎病学会のHP(http://www.jskd.jp/info/index.html)に掲載されています。
5.どうやって診断するの?:
厚生労働省川崎病研究班作成の「川崎病診断の手引き」に基づいて診断します。上にあげた「6つの主要症状のうち5つ以上を満たすもの」が定型例です。ただし、「6つの主要症状のうち4つの症状しかなくても経過中に心臓超音波検査(心エコー)などの画像検査で冠動脈に病変が確認された場合」も川崎病(不定型例)と診断します。さらに、主要症状が4つ以下の不全型が15-20%前後とされています。不全型であったとしても軽症というわけではなく、冠動脈病変の合併頻度が低くなるわけではありません。
6.どうやって治療するの?:
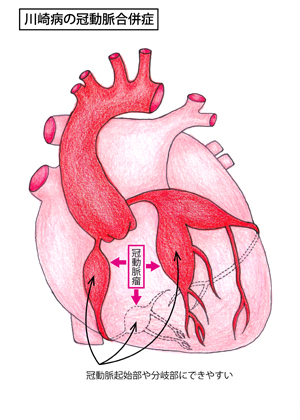
基本的には入院が必要です。現在、急性期の標準治療は大量免疫グロブリン点滴とアスピリン内服併用療法です。免疫グロブリンとは献血で得られた血液から、ガンマグロブリンというたんぱく質を抽出・精製し造られます。冠動脈病変(炎症の結果、冠動脈の壁が脆くなり、拡張したり、瘤が形成されることがあります)は第10病日前後から認められ始めることが多いため、第7病日以前に開始されることが望ましいとされています。この標準治療で80%程度は治療開始48時間以内に解熱し、他の症状も改善していきます。残り20%程度は解熱しない(不応)、あるいはいったん解熱しても再発熱(再燃)します。これらの患者さんにどのような追加治療を行うかは議論の最中です。入院中は定期的に心エコー検査や心電図検査を行います。
7.合併症はあるの?:
心臓については弁膜症(僧帽弁逆流や大動脈弁逆流)や心膜炎、心筋炎を合併することがあります。他にも、肝機能障害、胆嚢炎などを合併することがあります。
8.治療経過や予後は?:
急性期に冠動脈病変を生じなかった場合、外来で2,3か月ほど低用量アスピリンを続けることが多いですが、日常生活や運動の制限は不要です。現在は昔に比べて冠動脈病変の頻度は減少傾向ですが、未だに後遺症として冠動脈瘤が1%前後あり、稀ですが心筋梗塞を起こすこともあります。冠動脈瘤が残っている場合にはアスピリンなどの抗血栓治療を続ける必要があり、後遺症の程度や抗血栓治療の有無に応じて、運動制限などの対応が必要です。




































